Basé sur des études in-vitro et des séries de cas anecdotiques, l’utilisation d’hydroxychloroquine dans le traitement de la COVID-19 s’est largement répandue. Son efficacité supposée a été considérablement amplifiée par les médias et certains responsables politiques au point de rendre peu éthique la réalisation d’études à haut niveau de preuve (ie : essais randomisés). La recherche académique retrouve aujourd’hui sa place avec la publication, dans une revue de haute qualité scientifique, des résultats d’un premier essai randomisé (British Medical Journal, 15 mai, [Lire]).
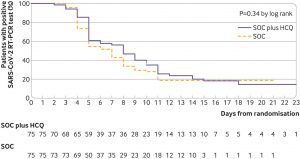
Un total de 150 patients COVID-19 confirmés (âge moyen : 46 ans), recrutés à partir de 16 centres hospitaliers chinois, ont été attribués par tirage au sort à 2 groupes de traitement : traitement standard plus hydroxychloroquine (1200 mg/jour les 3ier jours puis 800 mg pendant 2 à 3 semaines) ou traitement standard seul. La majorité des patients présentaient une maladie d’intensité moyenne (pas de pneumonie à l’imagerie) à modérée (pneumopathie sans recours à une assistance respiratoire). Le critère de jugement principal était l’évolution de la charge virale (RT-PCR) sur une période de 28 jours avec détection systématique des effets indésirables liés à l’hydroxychloroquine. L’analyse par le test du log rank n’a montré aucune différence significative dans le délai de conversion négative SARS-Cov-2 (2 tests consécutifs négatifs) avec une disparation virale à 28 jours de 85.4% et 81.3%, respectivement chez les patients recevant ou non de l’ hydroxychloroquine (Figure). Les effets indésirables (le plus souvent gastrointestinaux) étaient significativement plus fréquents dans le groupe hydroxychloroquine (30% versus 9%). Dans une analyse secondaire, il n’existait aucune différence significative dans l’amélioration des symptômes cliniques entre les 2 groupes.
Cette première évaluation du profil bénéfice-risque dans un essai randomisé ouvert (absence de placebo justifiée par l’urgence liée à la pandémie) présente des limitations. Les résultats ne peuvent être généralisés ni aux stades précoces de la maladie (délai moyen de 16 jours entre 1ers symptômes et le traitement par hydroxychloroquine), ni aux formes cliniques légères (les plus fréquentes). Il reste également difficile de dissocier l’effet de l’hydroxychloroquine de celui des traitements concomitants (antiviraux et antibiotiques notamment, utilisés par plus de 50% des patients) et de leurs interaction potentielles. Enfin, l’arrêt prématuré de l’essai (recrutement difficile en fin d’épidémie) a pour conséquence une puissance statistique plus faible que prévue. Ce premier essai, pris avec les résultats récents de plusieurs études observationnelles, ne permet pas de justifier l’utilisation d’hydroxychloroquine chez les patients COVID-19 hospitalisés. On attend avec impatience les résultats des grands essais sur des critères cliniques incluant la mortalité (Discovery, Serenity, Recovery,…) même s’il est peu probable qu’ils puissent répondre à toutes les questions.